Катаракта
Катаракта – патология светопреломляющей структуры глаза – хрусталика, характеризующаяся его помутнением и потерей естественной прозрачности. Катаракта проявляется «затуманенностью» зрения, ухудшением ночного видения, ослаблением цветового восприятия, сенситивностью к яркому свету, диплопией. Офтальмологическое обследование при катаракте включает визометрию, периметрию, офтальмоскопию, биомикроскопию, тонометрию, рефрактометрию, офтальмометрию, УЗИ сканирование глаза, электрофизиологические исследования. Для замедления прогрессирования катаракты проводится консервативная терапия; удаление катаракты производится путем микрохирургического вмешательства с заменой хрусталика на интраокулярную линзу.
- Причины катаракты
- Классификация
- Симптомы катаракты
- Диагностика катаракты
- Лечение катаракты
- Прогноз и профилактика катаракты
- Цены на лечение
Общие сведения
Катаракта (от греч. katarrhaktes — водопад) — помутнение или изменение цвета части либо всего хрусталика, приводящее к уменьшению его светопроводимости и снижению остроты зрения. По сведениям ВОЗ, половина случаев слепоты во всем мире обусловлена именно катарактой. В возрастной группе 50-60 лет катаракта выявляется у 15% населения, 70-80 лет — у 26%-46%, старше 80 лет – практически у каждого. Среди врожденных заболеваний глаз катаракта также занимает ведущие позиции. Большая распространенность и социальные последствия заболевания делают катаракту одной из самых актуальных проблем современной офтальмологии.
Хрусталик является частью диоптрического (светопроводящего и светопреломляющего) аппарата глаза, расположенной кзади от радужной оболочки, напротив зрачка. Структурно хрусталик образован капсулой (сумкой), капсулярным эпителием и хрусталиковым веществом. Поверхности хрусталика (передняя и задняя) имеют сферическую форму с разным радиусом кривизны. Диаметр хрусталика составляет 9-10 мм. Хрусталик — бессосудистое эпителиальное образование; питательные вещества в него поступают путем диффузии из окружающей внутриглазной жидкости.
По своим оптическим свойствам хрусталик представляет биологическую двояковыпуклую прозрачную линзу, функция которой заключается в преломлении входящих в нее лучей и фокусировке их на сетчатке глаза. Преломляющая сила хрусталика неоднородна по толщине и зависит от состояния аккомодации (в покое — 19,11 дптр; в состоянии напряжения — 33,06 дптр).
Любое изменение формы, величины, положения хрусталика приводит к значительным нарушениям его функций. Среди аномалий и патологии хрусталика встречается афакия (отсутствие хрусталика), микрофакия (уменьшение размеров), колобома (отсутствие части линзы и ее деформация), лентиконус (выпячивание поверхности в виде конуса), катаракта. Формирование катаракты может происходить в любом из слоев хрусталика.

Причины катаракты
Этиология и механизмы катарактогенеза — развития катаракты объясняются с позиций нескольких теорий, однако ни одна из них не дает исчерпывающего ответа на вопрос о причинах заболевания.
В офтальмологии наибольшее распространение получила теория свободно-радикального окисления, которая объясняет механизм образования катаракты с точки зрения образования в организме свободных радикалов — нестабильных органических молекул с непарным электроном, легко вступающих в химические реакции и вызывающих сильнейший окислительный стресс. Считается, что перекисное окисление липидов — взаимодействие свободных радикалов с липидами, особенно ненасыщенными жирными кислотами, приводит к разрушению мембран клеток, что и вызывает развитие старческой и диабетической катаракты, глаукомы, нарушений микроциркуляции в тканях головного мозга, гепатита. Образованию свободных радикалов в организме, в первую очередь, способствуют курение и ультрафиолетовое излучение.
Важную роль в механизме развития катаракты играет возрастное снижение антиоксидантной защиты и дефицит природных антиоксидантов (витаминов А, Е, глутатиона и др.). Кроме этого, с возрастом изменяются физико-химическая свойства белковых волокон хрусталика, которые составляют в его структуре свыше 50%. Нарушение метаболизма хрусталика и развитие помутнений может быть связано с изменением состава внутриглазной жидкости при рецидивирующих воспалительных заболеваниях глаза (иридоциклите, хориоретините), а также дисфункции цилиарного тела и радужки (синдроме Фукса), терминальной глаукоме, пигментной дегенерации и отслойке сетчатки.
Помимо возрастной инволюции, к развитию катаракты предрасполагают глубокое общее истощение после тяжелых инфекционных заболеваний (тифа, малярии, оспы и др.), голодание, анемия, чрезмерная инсоляция, воздействие радиации, токсические отравления (ртутью, таллием, нафталином, спорыньей). Факторами риска развития катаракты служат эндокринопатии (сахарный диабет, тетания, мышечная дистрофия, адипозогенитальный синдром), болезнь Дауна, кожные заболевания (склеродермия, экзема, нейродермит, пойкилодермия Якоби). Осложненные катаракты могут возникать при механических и контузионных травмах глаза, ожогах глаз, перенесенных глазных операциях, неблагополучной наследственности по катаракте в семье, близорукости высокой степени, увеитах.
Врожденная катаракта в большинстве случаев вызвана токсическими воздействиями на эмбрион в период закладки хрусталика. Среди причин врожденной катаракты выделяют перенесенные беременной инфекции (грипп, краснуха, герпес, корь, токсоплазмоз), гипопаратиреоз, прием кортикостероидов и др. Врожденная катаракта может встречаться при наследственных синдромах и сочетаться с пороками развития других органов.
Классификация
В офтальмологии катаракты делятся на две большие группы: врожденные и приобретенные. Врожденные катаракты, как правило, ограничены по площади и стационарны (не прогрессируют); при приобретенных катарактах изменения в хрусталике прогрессируют.
Среди приобретенных катаракт, в зависимости от этиологии, выделяют старческие (сенильные, возрастные — около 70%), осложненные (при заболеваниях глаз – около 20%), травматические (при ранениях глаза), лучевые (при повреждении хрусталика рентгеновским, радиационным, инфракрасным излучением), токсические (при химических и лекарственных интоксикациях), катаракты, связанные с общими заболеваниями.
По локализации помутнения в хрусталике различают:
- переднюю полярную катаракту – располагается под капсулой в области переднего полюса хрусталика; помутнение имеет вид круглого пятна беловатого и сероватого цвета;
- заднюю полярную катаракту — располагается под капсулой заднего полюса хрусталика; по цвету и форме аналогична передней полярной катаракте;
- веретенообразную катаракту – располагается по переднезадней оси хрусталика; имеет форму веретена, по виду напоминает тонкую серую ленту;
- ядерную катаракту – располагается в центре хрусталика;
- слоистую (зонулярную) катаракту – располагается вокруг ядра хрусталика, при этом мутные и прозрачные слои чередуются;
- корковую (кортикальную) катаракту – располагается по наружному краю оболочки хрусталика; имеет вид беловатых клиновидных включений;
- заднюю субкапсулярную — располагается под капсулой позади хрусталика;
- полную (тотальную) катаракту – всегда двусторонняя, характеризуется помутнением всего вещества и капсулы хрусталика.
Среди врожденной катаракты встречаются все названные морфологические формы; среди приобретенной — ядерная, корковая и полная.
В своем созревании катаракта проходит 4 стадии, в связи с чем различают начальную, незрелую, зрелую и перезрелую катаракту.
В стадии начального созревания катаракты имеет место оводнение хрусталика, характеризующееся скоплением между волокнами коркового слоя излишней жидкости с формированием, так называемых, «водяных щелей». Помутнения при начальной катаракте локализуются в коре, на периферии, вне оптической зоны хрусталика, поэтому не отражаются на остроте зрения.
Стадия незрелой катаракты характеризуется прогрессированием помутнений, которые затрагивают центральную оптическую зону хрусталика. Биомикроскопическое исследование обнаруживает помутнения хрусталика, перемежающиеся с прозрачными участками. На данном этапе созревания катаракты отмечается заметное снижение остроты зрения.
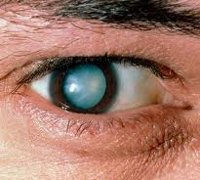
На стадии зрелой катаракты наблюдается уплотнение и полное помутнение вещества хрусталика. Ядро хрусталика и его задние кортикальные слои в процессе биомикроскопии глаза не просматриваются. Наружный осмотр выявляет зрачок молочно-белого или серого цвета. Острота зрения при зрелой катаракте варьирует от 0,1-0,2 до уровня светоощущения.
В стадии перезрелой катаракты происходит распад хрусталиковых волокон, разжижение коркового вещества хрусталика, сморщивание капсулы. Кора становится гомогенного молочно-белого оттенка. Ядро, потеряв опору, опускается вниз. Хрусталик становится похож на мешочек, заполненный мутной жидкостью, с лежащим на дне ядром. Такая перезревшая катаракта называется морганиевой катарактой. Данной стадии соответствует полная слепота.
Перезрелая катаракта может осложниться факогенной (факолитической) глаукомой, связанной с засорением естественных путей оттока ВГЖ макрофагами и белковыми молекулами. В некоторых случаях может произойти разрыв капсулы хрусталика и выход в полость глаза белкового детрита, что влечет за собой развитие факолитического иридоциклита.
Созревание катаракты может быть быстропрогрессирующим, медленно прогрессирующим и умеренно прогрессирующим. При первом варианте от начальной стадии до обширного помутнения хрусталика проходит 4-6 лет. Быстропрогрессирующая катаракта развивается примерно в 12% наблюдений. Медленное созревание катаракты происходит в течение 10-15 лет и встречается у 15% больных. Умеренное прогрессирование катаракты в 70% случаях протекает за период 6-10 лет.
Симптомы катаракты
Выраженность клинических проявлений зависит от стадии катаракты. Острота зрения при начальной катаракте может не страдать. Ранними признаками заболевания могут являться двоение предметов (диплопия), мелькание «мушек» пред глазами, нечеткость зрения («как в тумане»), окрашивание видимых предметов в желтоватый оттенок. Пациенты с катарактой отмечают затруднения при письме, чтении, работе с мелкими деталями.
Для клиники катаракты типична повышенная чувствительность глаз к свету, ухудшение ночного видения, ослабление цветовосприятия, необходимость использования яркого освещения при чтении, появление «ореола» при взгляде на любые источники света. Зрение при катаракте изменяется в сторону близорукости, поэтому пациенты с выраженной дальнозоркостью иногда вдруг обнаруживают, что прекрасно видят вблизи без очков. Видимое изображение расплывается перед глазами, однако скорректировать его с помощью очков или контактных линз никак не удается, несмотря на смену уровня диоптрий.
В стадии незрелой и особенно зрелой катаракты острота зрения резко снижается, утрачивается предметное зрение, сохраняется только светоощущение. В процессе созревания катаракты цвет зрачка становится молочно-белым вместо черного.
Диагностика катаракты
Выявление катаракты проводится офтальмологом на основании целого ряда стандартных и дополнительных обследований.
Рутинное офтальмологическое обследование при подозрении на катаракту включает визометрию (проверку остроты зрения), периметрию (определение полей зрения), цветовое тестирование, тонометрию (измерение внутриглазного давления), биомикроскопию (исследование глазного яблока при помощи щелевой лампы), офтальмоскопию (изучение глазного дна). В совокупности стандартное офтальмологическое обследование позволяет выявить такие признаки катаракты, как снижение остроты зрения, нарушение цветовосприятия; исследовать структуру хрусталика, оценить локализацию и величину помутнения, обнаружить дислокацию хрусталика и т. д. При невозможности осмотра глазного дна, при выраженном помутнении хрусталика, прибегают к исследованию энтопических феноменов (механофосфен и феномена аутоофтальмоскопии), позволяющих судить о состоянии нейрорецепторного аппарата сетчатки.
К специальным методам обследования при катаракте относят рефрактометрию, офтальмометрию, УЗ-сканирование глаза в А- и В- режиме, ультразвуковую биомикроскопию и др. Дополнительные методы позволяют хирургу-офтальмологу рассчитать силу интраокулярной линзы (искусственного хрусталика), определиться с оптимальной операционной методикой.
Для оценки функционального состояния сетчатки, зрительного нерва и центральных отделов зрительного анализатора при катаракте проводятся электрофизиологические исследования: электроокулография (ЭОГ), электроретинография (ЭРГ), регистрация зрительных вызванных потенциалов (ЗВП).
Лечение катаракты
В начальных стадиях старческой катаракты применяется консервативная терапия, включающая инстилляции глазных капель (азапентацен, пиреноксин, комбинированные препараты с цитохромом C, таурин и др.). Подобные меры не приводят к рассасыванию помутнений хрусталика, а только замедляют прогрессирование катаракты.
Смысл так называемой, заместительной терапии заключается во введении веществ, недостаток которых приводит к развитию катаракты. Поэтому в состав глазных капель входят аминокислоты, витамины (рибофлавин, никотиновая кислота, аскорбиновая кислота), антиоксиданты, йодистый калий, АТФ и др. вещества. Препарат азапентацен имеет иной механизм действия – за счет активации протеолитических ферментов, он в некоторой мере способствует рассасыванию непрозрачных белковых структур хрусталика.
Консервативное лечение катаракты малоэффективно, поэтому единственным методом устранения патология и восстановления зрения служит микрохирургическая операция – удаление измененного хрусталика и его замена интраокулярной линзой. Возможности современной микрохирургии глаза избавляют от необходимости ждать полного созревания катаракты для ее удаления.
Медицинские показания к оперативному лечению включают: набухающую катаракту, перезрелую катаракту, подвывих или вывих хрусталика, выявление вторичной глаукомы, сопутствующую патологию глазного дна, требующую лечения (диабетическая ретинопатия, отслойка сетчатки и др.). Дополнительные показания к хирургическому лечению катаракты определяются профессиональными и бытовыми потребностями в повышении качества зрения. При двусторонней катаракте вначале оперируют глаз, имеющий более низкую остроту зрения.
В современной хирургии катаракты используется несколько способов удаления помутневшего хрусталика: экстракапсулярная и интракапсулярная экстракция катаракты, ультразвуковая и лазерная факоэмульсификация.
Метод экстракапсулярной экстракции катаракты заключается в удалении ядра хрусталика и хрусталиковых масс; при этом задняя капсула хрусталика остается в глазу, разделяя передний и задний отрезки глаза. В процессе интракапсулярной экстракции катаракты хрусталик удаляется вместе с капсулой. Обе операции довольно травматичны, т. к. требуют выполнения большого разреза роговой оболочки и наложения швов.
Современным стандартом хирургии катаракты является ультразвуковая факоэмульсификация с имплантацией ИОЛ. При этом через разрез около 3 мм в переднюю камеру глаза вводится ультразвуковой наконечник прибора-факоэмульсификатора, под действием которого вещество хрусталика превращается в эмульсию и аспирируется из глаза. Аналогичный алгоритм используется при лазерной факоэмульсификации катаракты, в ходе которой для дробления хрусталика используется лазерный излучатель.
Многочисленных варианты факоэмульсификации катаракты позволяют одновременно решать сопутствующие задачи: корректировать роговичный астигматизм (факоэмульсификация с мягкой торической ИОЛ), пресбиопию (факоэмульсификация с мультифокальной ИОЛ), одномоментно проводить хирургическое лечение глаукомы (факоэмульсификация катаракты с ИОЛ + антиглаукоматозная операция) и др.
Прогноз и профилактика катаракты
Несмотря на быстроту проведения и относительную безопасность экстракции катаракты, в 1-1,5% наблюдений в постоперационном периоде могут развиваться воспалительные реакции (увеиты, иридоциклиты), подъем ВГД, смещение ИОЛ, кровоизлияние в переднюю камеру глаза, отслойка сетчатки, вторичная катаракта. При полном смещении ИОЛ производится витрэктомия и шовная фиксация дислоцированной ИОЛ.
Наиболее серьезный прогноз в отношении зрительной функции сопряжен с врожденной катарактой, поскольку в этом случае, как правило, имеют место изменения в нервно-рецепторном аппарате глаза. Хирургическое лечение приобретенной катаракты, в большинстве случаев приводит к достижению приемлемой остроты зрения, а нередко – и восстановлению трудоспособности пациента.
Профилактика врожденных катаракт требует предупреждения вирусных заболеваний в период беременности, исключения радиационных воздействий. Для предотвращения развития приобретенной катаракты, особенно в молодом возрасте, необходима антиоксидантная защита организма, ранее лечение сопутствующей общей и офтальмологической патологии, предупреждение травм глаза, ежегодные профосмотры офтальмологом.
Источник https://www.krasotaimedicina.ru/diseases/ophthalmology/cataract